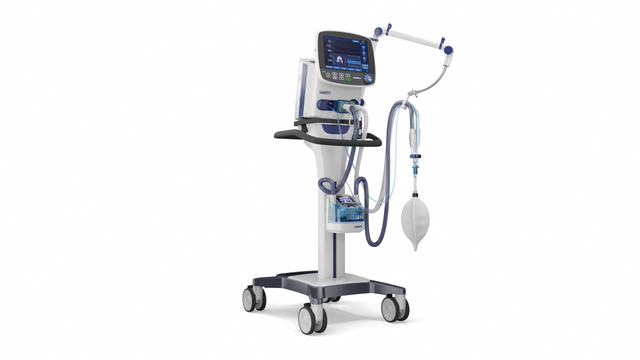
Compétence compacte. Le ventilateur mobile haut de gamme

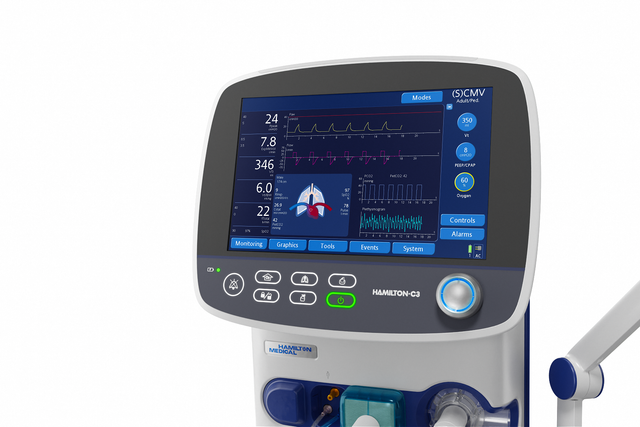
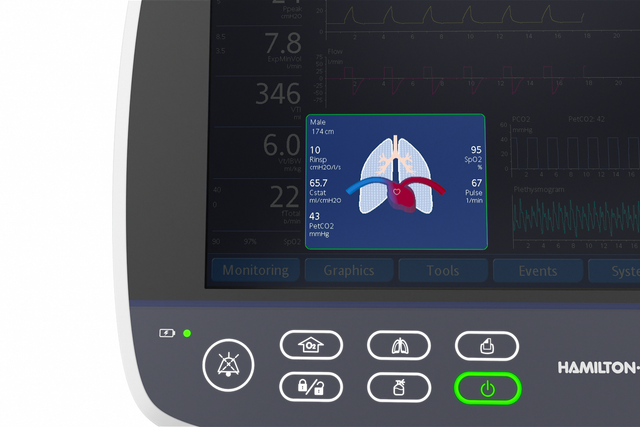
Le panneau Poumon dynamique affiche la compliance pulmonaire, la résistance des voies aériennes et le déclenchement par le patient en synchronie avec les cycles réels.
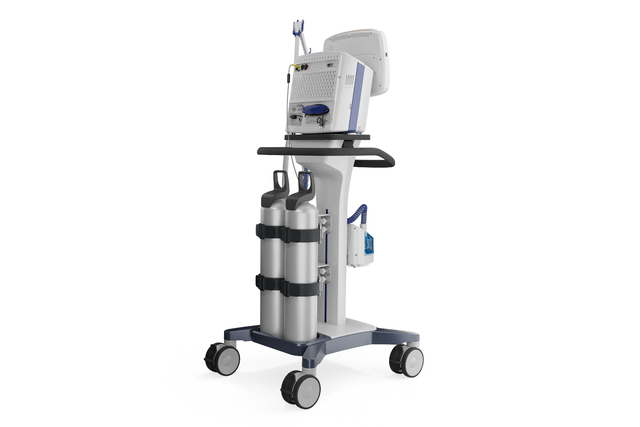
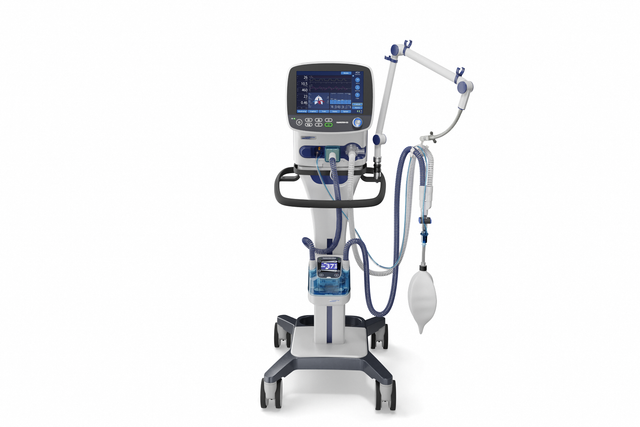

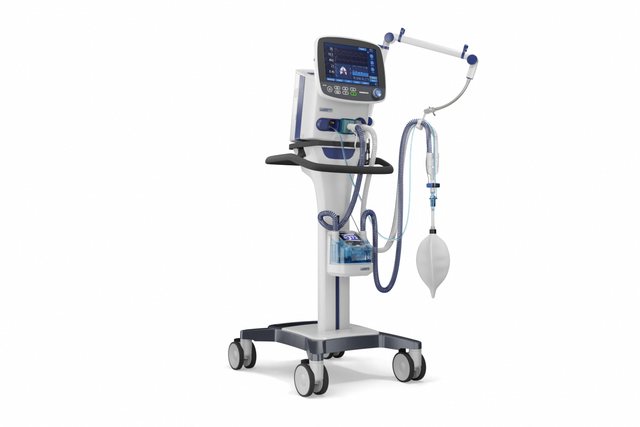
Grâce à sa puissante turbine, le HAMILTON-C3 est entièrement indépendant d'une sortie d'alimentation en air à haute pression et de compresseurs externes. Vous disposez ainsi d'un maximum de mobilité pour vous déplacer librement dans l'hôpital.
Vous pouvez facilement fixer le HAMILTON-C3 sur un chariot, un support de lit ou une étagère. Vous n'avez pas besoin d'outils.
Il vous suffit d'appuyer sur un bouton pour déverrouiller le ventilateur du chariot et de le refixer en un seul clic.
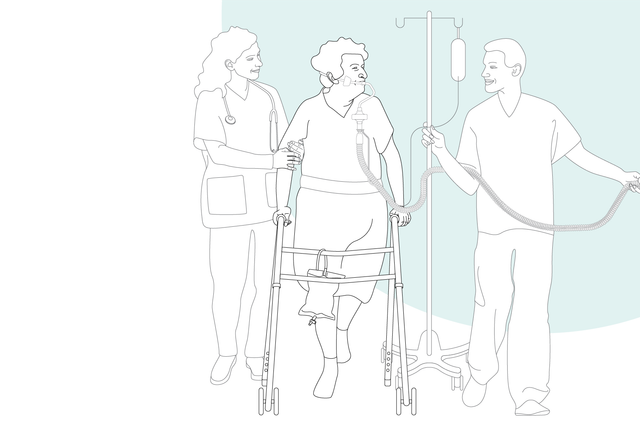
Grâce à sa turbine haute performance, sa batterie, sa taille compacte et ses modes de ventilation à la pointe de la technologie, le HAMILTON-C3 accompagne également votre patient dans ses premiers pas hors de son lit.
Découvrez le HAMILTON-C3 sous chaque angle et cliquez sur les zones réactives pour en savoir plus.
| Groupes de patients | Adulte/Enf., Néonatal |
|---|---|
| Dimensions (L × P × H) | 310 x 250 x 460 mm (unité de ventilation) 560 x 640 x 1460 mm (chariot inclus) |
| Poids | Unité de ventilation : 9,5 kg Unité de ventilation et chariot : 37 kg |
| Taille et résolution du moniteur | Diagonale 12,1 po (307,3 mm) 1280 x 800 pixels |
| Moniteur amovible | |
| Durée de fonctionnement de la batterie | 2,4 h avec une batterie 5 h avec deux batteries |
| Batterie remplaçable à chaud | |
| Alimentation en air | Turbine intégrée |
| Connecteur O2 | DISS (CGA 1240) ou NIST |
| Connectivité | Port COM, Appel infirmière (en option) |
| Volume | 43 dB en fonctionnement normal |
| Volume contrôlé, débit contrôlé | |
|---|---|
| Volume ciblé, pression adaptative contrôlée | |
| Pressure-controlled | |
| Ventilation intelligente | ASV®, INTELLiVENT-ASV® (option) |
| Ventilation non invasive | |
| Débit haut | |
| Visualisation de la mécanique pulmonaire (Poumon dynamique) | |
|---|---|
| Visualisation de la dépendance du patient au ventilateur | |
| Capnographie | |
| Monitorage de la SpO2 | |
| Lung stress and strain monitoring (Lung Impact panel) | |
| Mesure de la pression œsophagienne |
| Évaluation de la capacité de recrutement et recrutement pulmonaire (P/V Tool Pro) | |
|---|---|
| Synchronisation patient/ventilateur (IntelliSync+) | |
| Ventilation RCP | |
| Module Hamilton Connect | |
| Suctioning tool | |
| SpeakValve compatibility | |
| On-screen help | |
| O2 assist |
| Connexion à distance à l’humidificateur HAMILTON-H900 | |
|---|---|
| Contrôleur de pression du ballonnet IntelliCuff intégré | |
| Nébuliseur pneumatique intégré | |
| Nébuliseur Aerogen intégré | |
| Compatibilité avec le système d’administration d’anesthésiques Sedaconda ACD-S |

Le HAMILTON-C3 est un ventilateur entièrement transportable. Les patients fragiles qui sont emmenés en salle d'opération peuvent rester reliés au même ventilateur tout au long du processus.
Coordinatrice de la formation en pédiatrie/néonatologie
University Medical Center, Lubbock (Texas), États-Unis
Le mode de ventilation à aide adaptative (ASV) ajuste en continu la fréquence respiratoire, le volume courant et le temps inspiratoire à chaque cycle en fonction de la mécanique et de l'activité respiratoires du patient, 24 heures sur 24, de l'intubation à l'extubation.
Le mode de ventilation intelligente INTELLiVENT-ASV contrôle en continu la ventilation et l'oxygénation du patient.
Il règle la ventilation minute, la PEP et l'oxygène en fonction des cibles définies par le médecin et des paramètres physiologiques du patient.
Vous pouvez utiliser la fonction P/V Tool pour évaluer la capacité de recrutement pulmonaire et déterminer la stratégie de recrutement à appliquer.
En outre, vous pouvez l'utiliser pour réaliser une manœuvre de recrutement par maintien de l'inspiration et mesurer l'augmentation du volume pulmonaire.
Le nébuliseur pneumatique intégré est entièrement synchronisé avec les cycles d'inspiration et d'expiration.
Un nébuliseur Aerogen intégré et synchronisé est disponible en option (
L'administration d'une fine brume de particules de médicaments par aérosol permet d'inverser le bronchospasme, d'améliorer l'efficacité de la ventilation et de réduire l'hypercapnie chronique (
La thérapie à haut débit par canule nasale (
Il est également disponible sur notre dispositif autonome de thérapie d'oxygène à haut débit, le HAMILTON‑HF90 (
La mesure du débit proximal et du CO2 permet à nos ventilateurs de réaliser une capnographie volumétrique à la pointe de la technologie. Ces données constituent une référence importante pour évaluer la qualité de la ventilation et l'activité métabolique.
Le panneau État Vent affiche six paramètres relatifs à la dépendance du patient au ventilateur, notamment l’oxygénation, l’élimination du CO2 et l’activité du patient.
Une réglette variable, mobile de haut en bas dans chaque colonne, représente la valeur actuelle pour un paramètre donné.
L'option Sevrage rapid. est une fonctionnalité du mode l'INTELLiVENT-ASV qui garantit un monitorage dynamique continu et contrôle les critères patient pour évaluer la possibilité de procéder à l'extubation du patient.
Les épreuves de ventilation spontanée (EVS) automatiques font partie de la fonction Sevrage rapid. du mode INTELLiVENT-ASV et vous permettent de procéder à des EVS totalement contrôlées.
Le panneau Poumon dynamique vous montre une représentation graphique en temps réel des données de monitorage importantes suivantes :
Le ventilateur peut afficher une boucle dynamique fondée sur une combinaison de paramètres monitorés sélectionnés. Grâce à la fonction de tendance, vous pouvez voir les informations de tendance affichées pour les paramètres de monitorage et la plage de temps de votre choix.
Le dispositif mémorise en continu les paramètres monitorés, même en mode de veille.
L'option SpO2 offre une mesure de SpO2 intégrée non invasive avec les données affichées sur votre ventilateur.
Nous proposons également une gamme complète de capteurs de SpO2.
Les modes de ventilation non invasive délivrent des cycles spontanés avec aide inspiratoire, cyclés en débit (mode VNI et VNI-Fmin) et des cycles contrôlés par cycles de temps, à pression contrôlée (VNI-Fmin).
Par rapport aux ventilateurs utilisant de l'air comprimé, nos ventilateurs à turbine sont capables de fournir des débits de pointe plus élevés. Cela garantit des performances optimales même en cas de fuites importantes.
Avec le mode nCPAP, le patient est assisté avec une pression positive continue des voies aériennes. Dans nos dispositifs à débit contrôlé, la valeur CPAP souhaitée est définie via le débit du gaz respiratoire. Afin de compenser toute fuite qui survient, p. ex., par la bouche ou dans le nez, il est possible d'activer la fonction LeakAssist. Une pression prédéfinie peut alors être ciblée avec un débit du gaz respiratoire supplémentaire.

Nos kits de circuit respiratoire pré-assemblés incluent les consommables essentiels au fonctionnement du ventilateur et sont livrés en un seul emballage pratique.
Tous nos consommables essentiels sont spécialement conçus pour les ventilateurs Hamilton Medical avec une qualité garantie par le fabricant.

Pour gérer la ventilation, vous devez généralement définir plusieurs paramètres, comme la pression, le volume, les déclenchements expiratoire et inspiratoire, la pression du ballonnet, et bien plus encore. Et chaque fois que l'état de santé de votre patient change, vous devez effectuer un voire plusieurs réajustements.
Pour simplifier ce processus et diminuer le nombre de manipulations de boutons, nous avons développé plusieurs solutions :
L'ASV (ventilation à aide adaptative) est un mode de ventilation qui adapte en continu la fréquence respiratoire, le volume courant et le temps inspiratoire en fonction de la mécanique et de l'activité respiratoires du patient. Il a été montré que l'ASV réduisait la durée de la ventilation mécanique dans plusieurs populations de patients avec moins de réglages manuels (
Notre mode de ventilation intelligente INTELLiVENT-ASV vous permet de passer du rôle de manipulateur de boutons à celui de superviseur, réduit le nombre d'interventions manuelles sur le ventilateur (
Les solutions classiques de gestion de pression du ballonnet exigent de surveiller et d'ajuster manuellement la pression du ballonnet.
Le dispositif IntelliCuff sécurise les voies aériennes de votre patient (

En cas de problème, le ventilateur déclenche une alarme signalée par la zone lumineuse d'alarme, une tonalité et l'affichage d'un message à l'écran.
L'aide en ligne vous propose des options pour résoudre l'alarme.

Nous souhaitons que votre patient se débarrasse le plus vite possible de notre ventilateur. C'est pourquoi nous vous fournissons les outils vous permettant de mettre en œuvre votre protocole de sevrage.
Cela inclut des aides visuelles et des modes de ventilation conçus pour favoriser la respiration spontanée.
Notre Academy en ligne offre des parcours d'apprentissage simples à suivre pour vous familiariser le plus rapidement possible avec les produits et les technologies Hamilton Medical.

Nous travaillons constamment au développement de nos produits. De nouvelles fonctionnalités sont ajoutées et des fonctionnalités existantes sont améliorées pour s'assurer que vous ayez toujours accès à la dernière technologie de ventilation tout au long de la durée de vie de votre ventilateur.


L'interface utilisateur fonctionne de la même manière sur tous les ventilateurs Hamilton Medical et ce, indépendamment de son utilisation en USI, en salle d'examen IRM ou lors de déplacements.
Notre Ventilation Cockpit intègre des données complexes qui sont représentées visuellement de façon intuitive.
Nous développons nos accessoires en gardant à l'esprit l'optimisation de la simplicité d'utilisation et de la sécurité du patient. Dès que cela est possible, nous les intégrons à nos ventilateurs pour simplifier le fonctionnement du système complet du ventilateur.

Notre équipe de spécialistes de la ventilation est heureuse de vous aider à choisir le ventilateur idéal pour votre environnement clinique et à atteindre vos objectifs thérapeutiques. Obtenez un devis personnalisé ou planifiez un rappel pour plus d'informations.